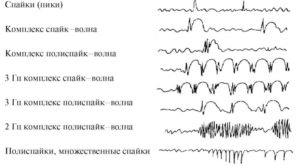
Спайк (англ. Spike) — это пароксизмальный (т.е. внезапно появляющийся) электрический разряд на ЭЭГ, четко отличающийся от фоновой активности, имеющий острый пик и длительностью от 20 до 80 мсек., т.е. приблизительно 1/50 — 1/14 сек. Основная компонента ЭЭГ спайков обычно отрицательна по отношению к другим областям. Амплитуда спайка различна, как правило, превосходит амплитуду фоновой активности и может достигать сотен или даже тысяч микровольт. ЭЭГ спайки могут иметь и меньшие амплитуды, что зависит от размера и глубины залегания источника этих колебаний и ориентации этого источника по отношению к регистрирующим электродам. Спайки имеют поверхностно-негативную фазу, т.е. под электродом, подключенным к отрицательному входу усилителя, источник этого типа потенциалов дает на записи пик с заостренной вершиной, направленной кверху.
Спайки на ЭЭГ чаще всего группируются в короткие или более длинные пачки, образуя феномен, носящий название «множественные спайки».
Другой тип пароксизмальной активности — комплексы спайк-волна. Это определение относится к спайку, который сопровождается явной волной. Если спайк связан с синхронным возбуждением многих нейронов, следующая за ним волна связана с тормозными постсинаптическими потенциалами, которые следуют за возбуждением. Здесь надо подчеркнуть, что появление волны после спайка не переводит эту пароксизмальную активность в другую категорию. Оба паттерна принадлежат к пароксизмальным образцам и отражают синхронную активность эпилептогенного фокуса.
⚠️ ЭЭГ спайки следует отличать от острых волн, т.е. колебаний, имеющих сходные характеристики, но большей длительности. Тем не менее необходимо иметь в виду, что такое различение является произвольным и служит прежде всего описательным целям. На практике, на ЭЭГ записях при скорости 3 см/сек. ширина спайков не превышает 2 мм, а ширина острых волн — от 2 мм и более.
⚠️ Спайки в ЭЭГ следует отличать от потенциалов действия нейрона при регистрации микроэлектродами. Подробнее: импульсная активность нейронов.
Происхождение и клиническое значение
В нормальном мозге процессы коркового возбуждения и торможения должны быть сбалансированы. В этом случае кора во время бодрствования генерирует нормальную регулярную электрическую активность, такую как альфа-ритмы, бета-ритмы и среднелобный тета-ритм, которые регистрируются со скальпа благодаря синхронной активации миллионов нейронов.
Если баланс «торможение — возбуждение» нарушается так, что процесс возбуждения начинает превалировать над торможением и нейронные сети гиперсинхронизируются, кора начинает генерировать аномальную электрическую активность, названную пароксизмами. Эти отклонения в большинстве случаев могут быть зарегистрированы со скальпа методом обычной ЭЭГ в виде различных электрографических образцов (например, спайков).
В экстремальных случаях корковая гиперсинхронизация в эпилептогенном очаге может привести к судорожному припадку — комплексу стереотипных и неконтролируемых судорожных изменений поведения, таких как подергивания и конвульсии, сопровождающиеся проходящей потерей сознания. Тяжесть припадков может быть разной: некоторые пациенты могут трястись и падать, у других припадок может быть замечен только самыми внимательными членами семейства.
Анализ ЭЭГ
При визуальном просмотре ЭЭГ аномальные паттерны в основном разделяются на две группы: медленные волны и спайки.
По классификации Зенкова Л.Р. выделяют несколько типов пароксизмальной активности, наиболее распространенные из которых — спайки, острые волны, комплексы «спайк — медленная волна». Читайте подробнее: эпилептиформная активность на ЭЭГ.
Пространственно-временные характеристики
Есть три характеристики, по которым можно выделить спайк или острую волну в ЭЭГ: пароксизмальный характер, высокая степень заостренности сигнала и короткая длительность (рис. 1).
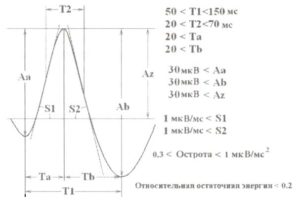
Пароксизмальный характер спайка частично связан с его амплитудой: спайк выделяется из фоновой активности. Амплитуда спайка, в свою очередь, зависит от нескольких факторов: 1) положения фокуса эпилептиформной активности — чем он глубже в мозгу, тем меньше амплитуда спайка; 2) размера эпилептогенного фокуса: спайки с более низкой амплитудой генерируются более мелкими фокусами; 3) ориентации электрического диполя, соответствующего спайку: тангенциальные диполи производят спайки меньших амплитуд по сравнению с радиально ориентированными диполями. Амплитудные параметры, которые мы используем в нормативной HBI базе данных для автоматического обнаружения ЭЭГ спайков, представлены на рис. 1. Степень остроты спайка может быть оценена как вторая производная сигнала ЭЭГ. Вторая производная, вычисленная в максимуме (или минимуме) для спайка, устанавливается больше чем 0,3 мкВ/мс2.
Другой параметр заостренности сигнала — наклон, определяемый как максимальная амплитуда первой временной производной. Этот параметр для спайка устанавливался большим, чем 1 мкВ/мс. По определению, длительность спайка должна быть меньше чем 70 мс, в то время как длительность острой волны — обычно от 70 до 200 мс, длительности некоторых временных параметров спайка представлены на рис. 1. Например, продолжительность интервала между двумя последовательными максимумами или минимумами — меньше 150 мс (но больше 50 мс).
Перечисленные параметры позволяют надежно выявлять большинство спайков, которые могут быть визуально обнаружены опытным электроэнцефалографистом.
Локализация
Пространственное положение эпилептогенного фокуса в коре точно определяет характер припадков и совпадает с отведениями, на которых регистрируются спайки. Локализация эпилептогенных фокусов у разных пациентов может быть разной. Эпилептогенные фокусы могут быть лобными (т.е. премоторными, срединными или орбитальными), височными (передними, медиобазальными, задними), теменными, затылочными. В некоторых случаях эпилептогенный фокус располагается в гиппокампе или связанных с ним структурах. В таких случаях поверхностное обнаружение спайков затруднено из-за низкой амплитуды спайков, регистрируемых от скальпа.
Автоматическое обнаружение спайков
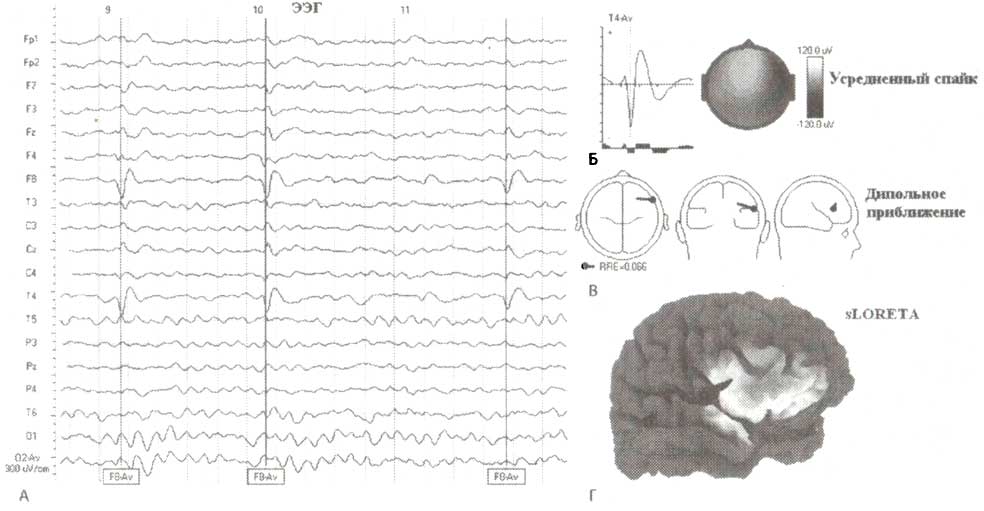
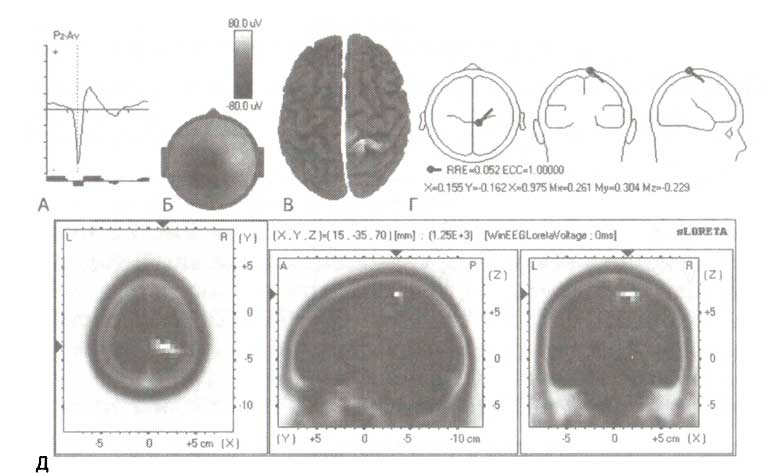
Пример автоматического обнаружения спайков представлен на рис. ЭЭГ была зарегистрирована у ребенка с эпилепсией в возрасте 7 лет. Так как эти спайки были обнаружены в период между припадками, они называются промежуточными (interictal) спайками. Преимущество автоматического обнаружения спайков состоит в том, что процедура позволяет нам усреднить обнаруженные спайки и получить надежную картину их распределения, пространственного распределение генераторов при помощи sLORETA и локализации эквивалентного диполя в пределах мозга. Результаты усреднения спайков представлены на рис. 2. Как видно на рис. 2, спайки с максимумом амплитуды в отведении F8 имеют отрицательные значения. Эта негативность (отрицательность) — отражение сильной деполяризации, которая имеет место в эпилептогенном фокусе. Однако так как диполь ориентирован тангенциально к поверхности, одновременно может быть обнаружен небольшой положительный пик в отведении Fz.
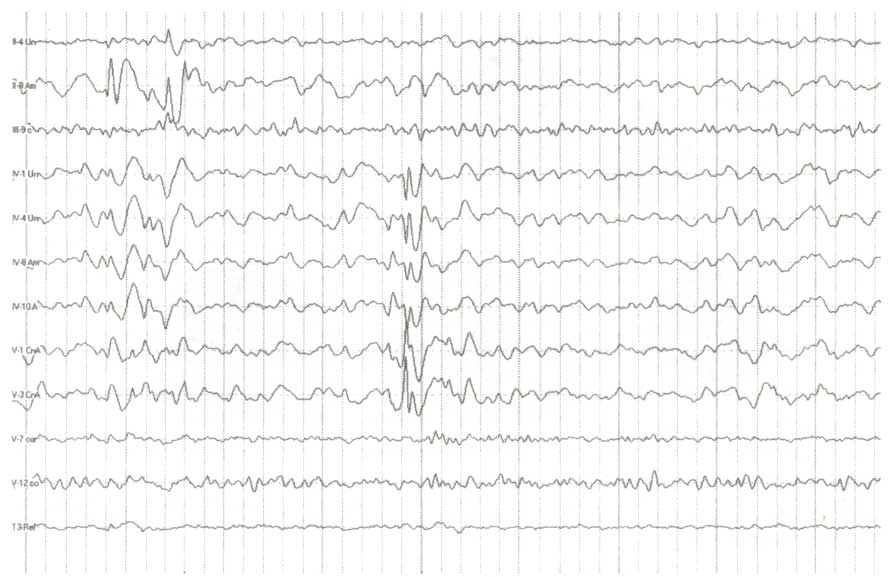
Интракраниально регистрируемые спайки
Необходимо подчеркнуть, что нет прямых отношений между эпилепсией и пароксизмальными образцами. Иногда спайки могут не обнаруживаться при скальповой регистрации и проявляются только на записи с интракраниальных электродов (рис. 3).
Иногда, наоборот, на спонтанной ЭЭГ выявляются спайки, однако эта эпилептиформная активность не выражается в эпилептических припадках, и человек может вообще никогда их не иметь. Последний случай — это ситуация, когда мы должны быть очень осторожны. Дело в том, что наличие эпилептогенного фокуса в коре может не вызывать заметных приступов и припадков, но гиперсинхронизация в фокусе может нарушать нормальный поток информации в коре и может быть связана с мозговыми дисфункциями, специфическими для отдельных локализаций (рис. 4).