Полисомнография (ПСГ), также известная как исследование сна, — это совмещение методов электроэнцефалографии, электроокулографии и электромиографии для оценки электрофизиологических признаков сна. Полисомнография используется для изучения сна и его нарушений, позволяет оценить продолжительность и качество сна.
Сон — это неоднородный процесс, характеризующийся чередованием продолжительных фаз «медленного» сна (non-REM-сна, REM – rapid eye movement) с медленными движениями глазных яблок (МДГ) и «быстрого» сна, или REM-сна, с быстрыми движениями глазных яблок (БДГ). Фаза «медленного» сна, в свою очередь, подразделяется на 4 стадии, начиная с поверхностного сна, дремоты (I стадия) и заканчивая глубоким сном (IV стадия).
➥ Читайте также статьи: ЭЭГ сна, Электроэнцефалография сна и Сон: ЭЭГ диагностика нарушений сна
Полисомнография характеризуется следующими терминами:
- Выключение освещения: начало записи ПСГ.
- Включение освещения: конец записи полисомнографии.
- Время в кровати: общее время, которое пациент проводит в кровати во время исследования (включая периоды бодрствования).
- Общее время сна: общее время, которое пациент проводит в кровати, находясь в любой из стадий сна.
- Эффективность сна: общее время сна/время в кровати х 100, выраженное в процентах.
- Бодрствование после засыпания: время бодрствования после наступления первого интервала сна до окончательного пробуждения.
- Латентность сна: время от выключения освещения до наступления первой стадии сна.
- Латентность REM-сна: время от наступления первой стадии сна до первого интервала REM-сна.
- Длительность I,II, III, IVстадий и REM-сна: (длительность каждой стадии/общее время сна) х 100, выраженная в процентах; часто стадии III и IV рассчитываются вместе как медленноволновый сон (δ-сон).
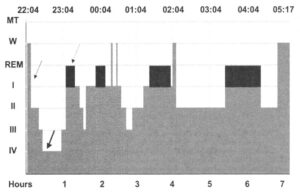
Hours — часы REM — «быстрый сон», REM-coh W — бодрствование МТ — время
Гипнограмма представляет собой графическое изображение стадий сна на протяжении одной ночи. График, изображенный на Рис. 1, показывает сон взрослого человека на протяжении ночи. Non-REM-сон состоит из поверхностного сна (стадии I и II, тонкая стрелка) и глубокого сна (стадии III и IV, пунктирная стрелка) и повторяется четыре-пять раз за ночь. REM-coh, или сон со сновидениями, повторяется примерно каждые 90 минут.
Физиологические параметры
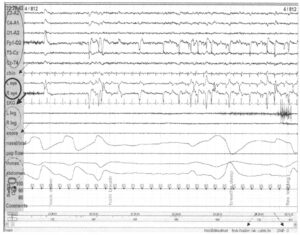
В обычной полисомнографии для определения нормы и патологии или разграничения стадий сна регистрируется множество параметров. Часто регистрируемые физиологические параметры представлены на Рис. 2; электроэнцефалограмма (тонкий овал), электромиограмма (ЭМГ) мышц подбородка (тонкая стрелка), движения глаз (электроокулограмма, ЭОГ) (жирный круг), электрокардиограмма (ЭКГ) (жирная стрелка), движения ног (ЭМГ мышц ног) (пунктирный круг), храп (пунктирная стрелка) и насыщение крови кислородом. Кроме того, регистрируется положение тела (пунктирно-точечная стрелка), поступление кислорода и постоянное положительное давление в дыхательных путях, СРАР (пунктирно-точечно-точечная стрелка). Раньше для регистрации стадий сна в полисомнографии использовались одноканальные отведения, С3—А2 или С4—А1. Однако позднее минимум один дополнительный канал стал использоваться для затылочных электродов (О1 или О2) с целью определения наступления сна. У пациентов с подозрением на эпилепсию для исследования используются все электроды, выполняется запись 16-18-канальной ЭЭГ. Это способствует более точной диагностике эпилептиформных нарушений между приступами и во время приступа эпилепсии. Запись ЭМГ мышц подбородка производится в подбородочной области и помогает разграничить стадии сна, так как самая высокая мышечная активность регистрируется с помощью ЭМГ в состоянии бодрствования, а минимальная — во время REM-сна. Некоторые расстройства сна вызывают характерные изменения ЭМГ, например повышенный тонус и фазовую активность на ЭМГ во время REM-сна. Электроды дня ЭОГ помещаются под наружным краем левого глаза и над наружным краем правого глаза. Таким образом, любое движение глазных яблок, горизонтальное или вертикальное, вызывает изменение фазового отклонения. Электроды для регистрации ЭКГ располагаются на передней грудной стенке. ЭКГ служит для выявления аритмий во время сна, хотя и не подходит для распознавания скрытых нарушений проводимости. Электроды на ногах служат для регистрации ЭМГ (активности) мышц ног. Электроды помещаются на передние большеберцовые мышцы обеих ног. С помощью этих электродов регистрируется дорсальное сгибание больших пальцев и стоп. Мониторинг дыхания включает оценку воздушного потока, дыхательных усилий и насыщения крови кислородом. Для регистрации храпа в наши дни используется микрофон. Поток воздуха регистрируется с помощью носовых и ротовых терморезисторов или барометрического датчика. Дыхательные усилия измеряются путем записи движений грудной клетки и живота. Для определения насыщения крови кислородом используется пульсоксиметрия. Регистрируется и другая информация, например положение пациента, факт использования кислорода и постоянного положительного давления в дыхательных путях. Полисомнография записывается с 30-секундными интервалами (страницы или интервалы), что эквивалентно скорости записи на мониторе 10 мм/с. Каждый интервал оценивается согласно доминирующей стадии сна. Перед началом каждой процедуры полисомнографии медицинский работник просит пациента выполнить различные движения, например моргание глазами, задержку дыхания, движения ногами и другие, чтобы убедиться в слаженном функционировании системы и зафиксировать присутствующие отклонения.
НОРМАЛЬНЫЙ СОН
В норме циклы сна остаются постоянными на протяжении всей жизни человека, включая периоды развития и старения. Показатели, регистрируемые на протяжении всей ночи, включают ЭЭГ и параметры дыхания, воздушного потока, функции сердца и движений мускулатуры. Полисомнограммы являются основой для выводов о правильном распределении фаз сна, дыхании и ночных поведенческих реакциях. Повторные исследования латентности сна или бодрствования являются еще одной техникой для определения латентности сна или латентности REM-сна.
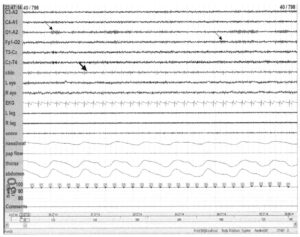
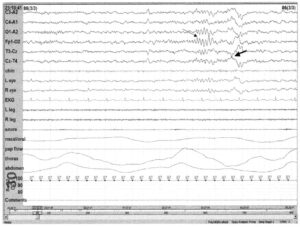
демонстрирующая стадию бодрствования с α-активностью в затылочных отведениях (тонкая стрелка) и активность ЭМГ (полужирная стрелка)
Стадия W, или обычное бодрствование, часто наблюдается в начале записи ПСГ и после пробуждения. Особенностями этой стадии является α-ритм в затылочных областях, тоническая ЭМГ, быстрые движения глаз и регулярное дыхание. В редких случаях вместо α-ритма наблюдается низкоамплитудная активность смешанной частоты.
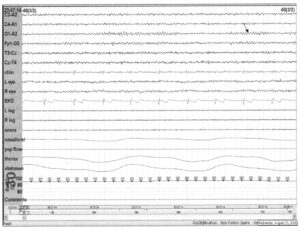
последние 10 с предыдущего примера
Запись выполнена с той же скоростью (30 мм/с), которая используется в обычной ЭЭГ. Альфа-активность затылочных отведений схожа с таковой на обычной ЭЭГ (стрелка), в этом случае ее частота составляет около 11 Гц. Чтобы лучше распознавать традиционные показатели ЭЭГ, полезно сменить скорость ленты на более привычную. Замедленная скорость записи (10 мм/с) в ПСГ используется для регистрации медленных процессов (например, дыхания), так как их лучше видно на такой скорости.
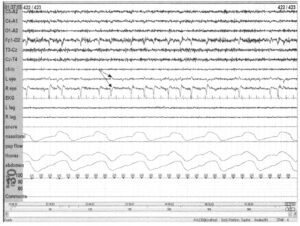
В данном случае регистрируется α-ритм в затылочной области, тоническая ЭМГ и правильное дыхание. Кроме того, видны быстрые движения глазных яблок. Движения глаз регистрируются как не совпадающие по фазе движения век. Движения глаз часто наблюдаются на стадии бодрствования наравне с α-ритмом, тонической ЭМГ и регулярным дыханием.
На ЭЭГ начальным признаком перехода стадии бодрствования в I стадию сна является фрагментация α-активности. Для регистрации фрагментации α-ритма более чувствительными являются затылочные электроды. Как видно из этой записи, первым признаком засыпания является исчезновение α-активности (стрелка), лучше видимое в отведениях О1—А2 и F1—О2. В то же время, значительные изменения в отведениях СЗ—А2 отсутствуют. Таким образом, современная ПСГ всегда включает минимум два отведения ЭЭГ: С3—А2 или С4—А1 и О1—А2 или О2—А1. Во многих лабораториях используются дополнительные отведения для более глубокого изучения стадий сна.
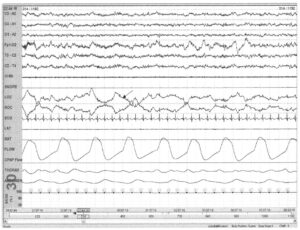
I стадия сна является переходной между бодрствованием и глубокими стадиями сна. В эту фазу наблюдается активность преимущественно смешанной частоты 2—7 Гц. При наступлении I стадии сна α-ритм фрагментируется, его сменяет медленная активность, появляются плавающие движения глаз. Медленные движения глаз отличаются от быстрых длительностью фазы подъема (up slope), при быстрых движениях глаз она длится менее 300 мс, в то время как во время медленных движений глаз составляет более 500 мс. Электромиографическая активность на этой стадии сна выражена меньше, чем в бодрствовании, но больше, чем во время глубоких стадий сна. На более поздних этапах I стадии сна появляются вертексные острые волны, но К-комплексы и сонные веретена еще отсутствуют.
На данном этапе I стадии сна присутствует активность ЭЭГ смешанной частоты, в основном 2—7 Гц, при этом медленные движения глаз уже отсутствуют. Присутствуют вертекс-потенциалы, характерные для поздних этапов I стадии сна (стрелки). Как указывает их название, вертекс-потенциалы — это отрицательные волны с реверсией фазы над электродом Cz. Иногда их амплитуда может быть очень высокой, достигая 200 мкВ.
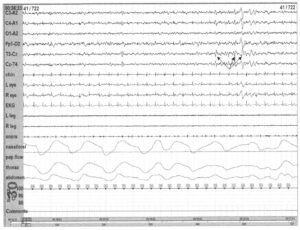
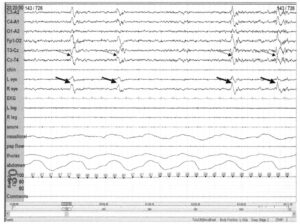
демонстрирующая II стадию сна с вертекс-потенциалами (пунктирная стрелка), сонными веретенами (тонкая стрелка) и К-комплексами (толстая стрелка)
II стадия сна констатируется только при наличии сонных веретен и К-комплексов. Сонные веретена состоят из волн частотой 11—14 Гц и длительностью не менее 0,5 с. К-комплексы состоят из начальной отрицательной острой волны, за которой следует положительный компонент. К-комплексы максимально регистрируются над вертексом (Cz). На II стадии сна сонные веретена и К-комплексы транзиторны и могут присутствовать не во всех интервалах. Если следующие сонные веретена или К-комплексы следуют менее чем через 3 минуты, то промежуток сна между этими событиями относится ко II стадии. С другой стороны, промежуток сна относится к I стадии, если отсутствует упорядоченность стадий сна. Электромиография на II стадии регистрирует меньше активности, чем на I стадии, но больше, чем в глубоких стадиях сна.
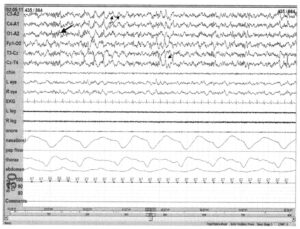
последние 10 с предыдущего примера
Запись выполнена с такой же скоростью (30 мм/с), которая используется в обычной ЭЭГ. Активность с частотой 11 Гц длится более 1 с и представляет собой сонное веретено (тонкая стрелка), в то время как К-комплекс возник спустя 1 с (жирная стрелка). Как и при изучении других типов морфологических составляющих сна, для лучшего выявления сонных веретен часто бывает полезно изменить скорость ленты с 10 мм/с на 30 мм/с.
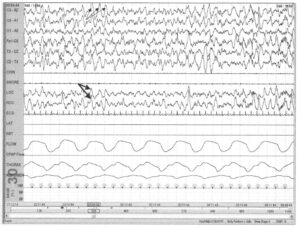
Некоторые К-комплексы могут возникать в пределах одной эпохи (тонкие стрелки). К-комплексы часто возникают в ответ на стимул, но могут возникать и спонтанно. Иногда К-комплексы можно наблюдать по глазным отведениям (толстые стрелки). Движения век легко отличимы от движения глаз по фазе. Определение К-комплексов отличается в ПСГ и ЭЭГ. В ПСГ К-комплексы — это двухфазные волны с максимальной амплитудой над областью вертекса и длительностью минимум 0,5 с. В ЭЭГ К-комплексы не имеют критерия длительности, но определяются как двухфазные волны с максимальной амплитудой над областью вертекса, за которыми следуют сонные веретена.
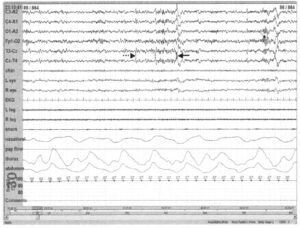
с медленными волнами (тонкие стрелки), составляющими не более 50% эпохи. Кроме того, присутствуют сонные веретена (толстые стрелки) и вертекс-волны (пунктирные стрелки)
III стадия сна констатируется, если на ЭЭГ присутствуют высокоамплитудные медленные волны, составляющие минимум 20%, но не более 50% интервала. Частота медленных волн составляет 2 Гц или менее, амплитуда от пика до пика должна составлять минимум 75 мкВ. На этой стадии сна сонные веретена, К-комплексы и вертекс-волны могут присутствовать или отсутствовать.
с высокоамплитудными δ-волнами (тонкие стрелки), часто регистрируемыми и по глазным отведениям (толстые стрелки)
На IV стадии сна медленные волны занимают минимум 50% эпохи. Определение медленных волн схоже с таковым на III стадии. На IV стадии сна сонные веретена, К-комплексы и вертекс-волны могут присутствовать или отсутствовать. Нередко ПСГ-исследования объединяют III и IV стадии сна, затрудняясь их дифференцировать, при этом обе стадии терминологически характеризуют как стадию дельта, δ-сон или медленноволновый сон. Амплитуда большинства δ-волн на представленной записи превышает 100 мкВ. Дельта-волны дифференцируются с движениями глаз, совпадая по фазе с записью по глазным отведениям, в то время как движения глаз по фазе с ней не совпадают. Электромиографическая активность во время 8-сна низкая; но не настолько, как в фазе REM-сна.
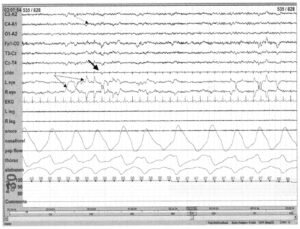
с частыми быстрыми движениями глаз (тонкие стрелки), атонией (жирная стрелка) и ЭЭГ смешанной частоты (пунктирная стрелка)
Фаза REM-сна характеризуется появлением низкоамплитудной активности ЭЭГ смешанной частоты, регистрируемой на ЭМГ атонией и быстрыми движениями глаз. Активность ЭЭГ схожа с таковой на I стадии сна, однако вертекс-волны гораздо более редки. Стадия REM-сна характерна атонией на ЭМГ, но могут наблюдаться отдельные всплески активности. Если атония на ЭМГ не регистрируется, то мышечный тонус — наиболее низкий относительно других стадий сна (относительная атония). Для фазы REM-сна характерны быстрые движения глаз, отличные от медленных плавающих движений коротким периодом нарастания, составляющим менее 300 мс. Движения глаз не совпадают по фазе с записью по глазным отведениям, что четко дифференцирует их от мозговой активности. Неравномерность дыхания и ритма сердца нередко наблюдаются на стадии REM-сна.
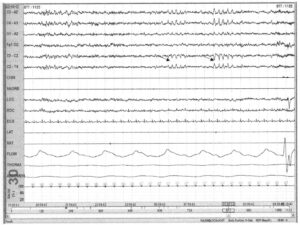
Пилообразные волны (см. стрелки) представляют собой вертексные отрицательные острые волны частотой 2—5 Гц, возникающие сериями. Они могут предшествовать стадии REM-сна, сопровождать фазовые всплески на ЭМГ-записи и движения глаз во время фазы REM-сна. Правила для фиксации начала и окончания стадии REM-сна сложны; для детального изучения этого вопроса читателю рекомендуется обратиться к другим источникам.
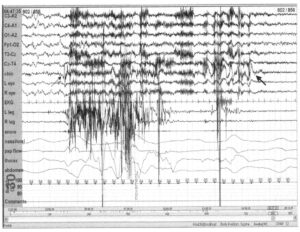
характеризующая время двигательной активности. Движение начинается примерно на 5-й секунде (тонкая стрелка) и заканчивается примерно на 25-й секунде (толстая стрелка)
Если более 50% эпохи записи составляет мышечный артефакт (отраженный на ЭЭГ, ЭОГ и ЭМГ), перед и после которого следует сон, он расценивается как двигательная активность. Это позволяет дифференцировать двигательную активность и бодрствование как таковое. Таким образом, движения небольшой длительности (занимающие менее 50% записи) расцениваются не как двигательная активность, а как движения, сопровождающие предыдущую стадию сна. Эпоха данной записи на ЭЭГ не позволяет точно выделить стадии сна и определяется как двигательная активность.
НАРУШЕНИЯ ДЫХАНИЯ
Часто наблюдаются у пациентов с клиническими жалобами на выраженную дневную сонливость. Повсеместны при расстройствах сна. Апноэ и гипопноэ — это патологические периоды дыхательных пауз, частые у пациентов с расстройствами сна.
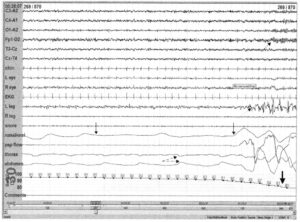
(тонкая стрелка примерно на 16-й секунде). Читателю следует обратить внимание на снижение насыщения крови кислородом в конце записи в результате апноэ (толстая стрелка), сопровождающееся активацией (пунктирная стрелка) и движениями тела (точечная стрелка). Запись дыхательных движений грудной клетки и брюшной полости указывает на парадоксальное дыхание (пунктирно-точечная стрелка)
Хотя правила оценки апноэ различны, его продолжительность должна составлять не менее 10 с, а поток воздуха должен снижаться минимум на 90% по сравнению с потоком воздуха до и после периода апноэ. Прекращение поступления воздуха вследствие спадения дыхательных путей сопровождаются дыхательными усилиями, проявляющимися движениями грудной клетки и брюшной полости. В отличие движений грудной клетки и брюшной полости в норме, при апное наблюдается фазовый сдвиг. Такое состояние и называется парадоксальным дыханием. После падения насыщения крови кислородом при апноэ как правило наступает 10—20-секундный период гипоксемии. Завершения периода апноэ характерно усиленным дыханием, движениями тела, часто — активацией.
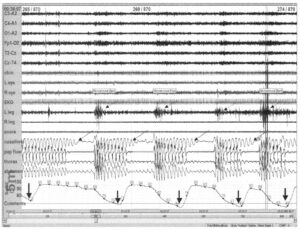
При контроле дыхания используют длинные периоды записи, так как интерес в данном случае представляют очень медленные колебания. Запись относится к тому же пациенту, что и в предыдущем случае. Длительная запись облегчает выявление нарушения дыхания (тонкие стрелки). Каждый последующий период апноэ сопровождается значительным падением насыщения крови кислородом (толстые стрелки). После каждого периода апноэ следуют движения ног (пунктирные стрелки). Интерпретация ЭЭГ на столь длинной записи затруднена.
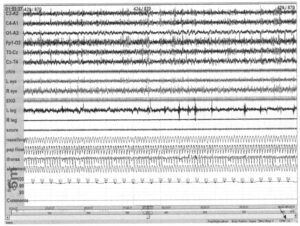
с лечением постоянным положительным давлением в дыхательных путях (СРАР)
Постоянное положительное давление в дыхательных путях (СРАР — от англ. Constant Positive Airway Pressure) — эффективное средство лечения ОАС. Запись относится к тому же пациенту, что и две предыдущие. Апноэ и снижение насыщения крови кислородом купируются с помощью СРАР с давлением 10 см водного столба (стрелка).
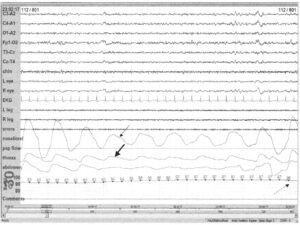
Характерно снижение амплитуды потока воздуха от носа и рта на 60% (тонкая стрелка) на фоне постоянных дыхательных усилий (толстая стрелка) и снижения насыщения крови кислородом >4% после события апноэ (отражено на продолжении записи, в настоящем примере не видно) (пунктирная стрелка). Снижение потока воздуха и падение насыщения крови кислородом позволяют отнести это событие к гипопноэ
Контроль и оценка гипопноэ вариабельны. Нередко используют такие критерии, как изменение амплитуды потока по носу/рту канала в диапазоне от 50% до 90% в течение минимум 10 с, сопровождающееся снижением насыщения крови кислородом минимум на 3—4% или пробуждением. Для диагностики апноэ такие критерии, как насыщение крови кислородом или пробуждение, не требуются. Физиологические последствия как обструктивных апноэ, так и гипопноэ схожи; рекомендуется не рассматривать эти состояния по отдельности. Термин «обструктивное апноэ/гипопноэ» используется при снижении амплитуды потока по рту/носу более чем на 50% или при снижении менее 50%, но сопровождающееся снижением насыщения крови кислородом минимум на 3% или пробуждением. Как и в других схожих критериях, длительность события должна составлять не менее 10 с.
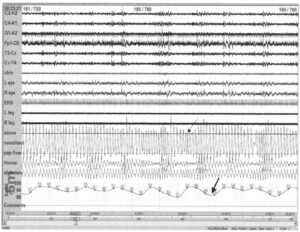
сопровождающегося падением насыщения крови кислородом (толстая стрелка)
Согласно рекомендациям Американской академии медицины сна (AASM), обструктивное апноэ и гипопноэ следует рассматривать как единое событие обструктивного апноэ/гипопноэ ввиду идентичности физиологических последствий. Запись, приведенная выше, показывает тяжесть гипопноэ (примерно 50% снижения воздушного потока через носовой/ротовой канал) с падением насыщения крови кислородом (около 80%) во время каждого события.
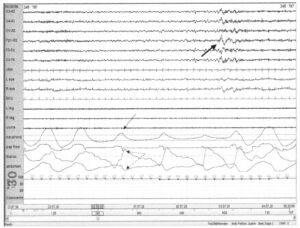
длительностью 15 с (тонкая стрелка) и последующим пробуждением (жирная стрелка). Парадоксальное дыхание проявляется усилиями дыхательной мускулатуры на соответствующих отведениях (пунктирная стрелка)
Обструктивные апноэ и гипопноэ часто сопровождаются пробуждением. Выраженность сонливости в дневное время при обструктивном апноэ связана больше с числом пробуждений, чем с тяжестью самого апноэ или уровнем падения насыщения крови кислородом. Пробуждение проявляется резким скачком частоты ЭЭГ длительностью более 3 с.
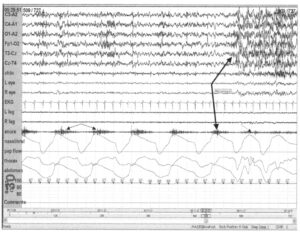
Наблюдается периодический храп (тонкая стрелка), один из эпизодов которого сопровождается пробуждением (толстая стрелка). После пробуждения храп уменьшается (пунктирная стрелка)
Возможны патологические дыхательные состояния, которые не подходят под критерии апноэ или гипопноэ, но, предположительно, вызваны нарушениями в дыхательных путях. Присутствует громкий храп, часто сопровождающийся пробуждениями. Согласно рекомендациям AASM, такие эпизоды относятся к пробуждениям, связанным с дыхательным событием (RERAs — от англ. Respiratory-Effort Related arousals). Исследования с использованием пищеводной манометрии выявили связь с ростом отрицательного внутриплеврального давления, что сходно при апноэ и гипопноэ. Классификация AASM относит подобные события к обструктивным апноэ/гипопноэ. При пробуждениях, связанных с дыхательным событием, часто помогает лечение с помощью аппарата СРАР.
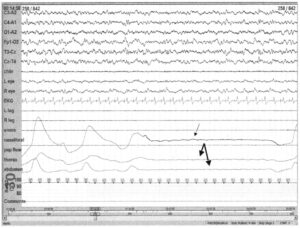
при полном прекращении потока воздуха от носа и рта (тонкая стрелка) и дыхательных усилий (толстая стрелка)
При центральном апноэ наблюдается не только прекращение поступления воздуха, но и прекращение дыхательных усилий, как видно из записи грудных и брюшных отведений. У некоторых пациентов слабые респираторные усилия могут оставаться незарегистрированными в грудных и брюшных отведениях, обструктивное апноэ может быть схоже с центральным. Центральное апноэ сна может наблюдаться при неврологических расстройствах, поражающих ствол мозга, нейромышечных заболеваниях, сердечной недостаточности или иметь идиопатическую природу.
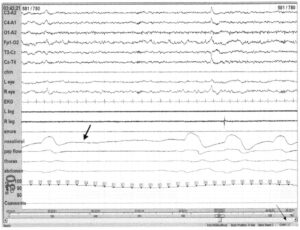
у пациента с синдромом обструктивного апноэ во сне на фоне лечения аппаратом СРАР
Использование аппарата СРАР может привести к центральному апноэ у пациентов с обструктивным апноэ сна. Такие состояния в настоящее время классифицируются как комплексное апноэ сна. Следствием давления в аппарате СРАР выше оптимального уровня может быть развитие центрального апноэ. У пациента, запись которого представлена выше, ранее диагностировано обструктивное апноэ сна, ему назначена терапия с помощью аппарата СРАР. Обструктивное апноэ сна купировано с помощью давления СРАР 14 см вод. ст. Повышение давления СРАР для купирования случайных пробуждений выше 17 см вод. ст. (тонкая стрелка) привело к развитию центрального апноэ (толстая стрелка). Оптимальное давление составляло 14 см вод. ст. Разработаны приборы (BiPAP), позволяющие генерировать два различных уровня положительного давления воздуха в зависимости от фазы дыхания, – вдоха или выдоха — подходящие для лечения подобных нарушений.
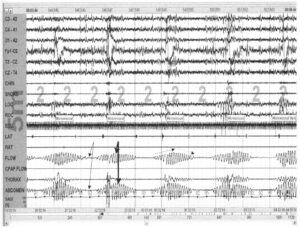
проявляющегося отсутствуем воздушного потока от носа/рта и дыхательных усилий (тонкая стрелка), чередующихся с периодами гиперпноэ (толстая стрелка)
Дыхание Чейна—Стокса — это циклический вариант дыхания с подъемами и спадами дыхательной активности между периодами центрального апноэ и гиперпноэ. Такое дыхание характерно у пациентов с врожденной сердечной недостаточностью и цереброваскулярными заболеваниями. Апноэ могут сопровождаться пробуждениями или падением насыщения крови кислородом. После обструктивного события апноэ часто приводит к возникновению глубокого высокоамплитудного дыхания. При дыхании Чейна-Стокса после периода апноэ дыхание постепенно углубляется (пунктирная стрелка). После достижения гиперпноэ максимальной точки дыхание снова идет на спад (точечная стрелка).
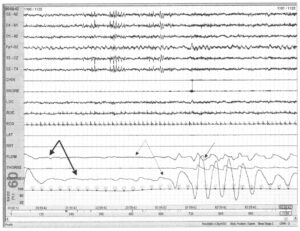
В начальной фазе прекращается как поток воздуха от носа/рта, так и дыхательные усилия (толстая стрелка)
Смешанные апноэ классифицируются как разновидность обструктивного апноэ, но предполагают наличие признаков и центрального апноэ. Во время первой половины события дыхательные усилия отсутствуют, но они появляются во второй половине. Предполагается, что физиологически смешанные апноэ имеют такие же последствия, как и обструктивные апноэ, часто они рассматриваются совместно. AASM также предлагает рассматривать их как события обструктивного апноэ/гипопноэ. В последней фазе события еще нет воздушного потока от носа/рта, но дыхательные усилия восстанавливаются (пунктирная стрелка).
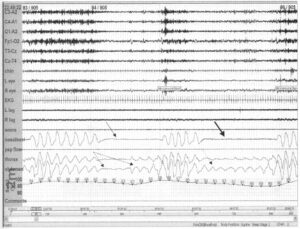
Как отмечено выше, смешанные апноэ имеют те же физиологические последствия, что и обструктивные апноэ. Часто они наблюдаются у одного пациента и хорошо купируются аппаратом СРАР. Смешанные и обструктивные апноэ могут возникать сразу друг за другом, предполагая общую патофизиологию. Отсутствующие дыхательные усилия в первой половине смешанного апноэ появляются во второй половине (пунктирная стрелка). При обструктивном апноэ дыхательные усилия присутствуют изначально (точечная стрелка).
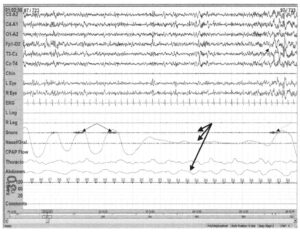
Храп возникает при каждом дыхании (стрелки) обычно на пике вдоха (линия). В данном случае храп не сопровождается апноэ, гипопноэ, падением насыщения крови кислородом или пробуждениями
Наряду с регистрацией дыхательного потока от носа/рта, дыхательных усилий и насыщения крови кислородом, храп фиксируют с помощью маленького микрофона, прикрепленного сбоку от трахеи. Храп часто сопровождается обструктивным апноэ во сне и отражает скрытое сужение дыхательный путей. На представленном рисунке храп присутствует в первой трети записи (тонкая стрелка), но исчезает во время приступа обструктивного апноэ (толстая стрелка). В конечной стадии эпизода апноэ возникает пробуждение (пунктирная стрелка) и возвращение храпа (точечная стрелка). Подбор СРАР-терапии в этом случае должен быть направлен на купирование не только апноэ, но и храпа, отражающего сужение дыхательных путей.
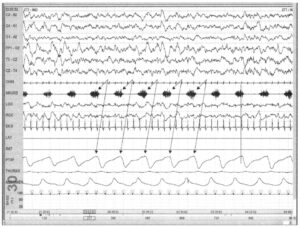
Храп может возникать без сопутствующего апноэ. Если храп не сопровождается апноэ, пробуждениями или жалобами на расстройства сна, он классифицируется как первичный. На представленном рисунке храп возникает при каждом дыхательном движении (стрелки), но сопутствующее апноэ, гипопноэ, падение насыщения крови кислородом или пробуждения отсутствуют. Обычно храп возникает на пике вдоха (линия).
ПАТОЛОГИЯ ПРОБУЖДЕНИЯ
Патология пробуждения неоднозначна по этиологии. Факт пробуждения регистрируется с помощью ЭЭГ и ЭМГ, в то время как на этиологию обычно указывает регистрация насыщения крови кислородом и воздушного потока в процессе диагностики апноэ/гипопноэ и храп; мониторы, регистрирующие движения ног или ночное поведение, также фиксируют пробуждение.
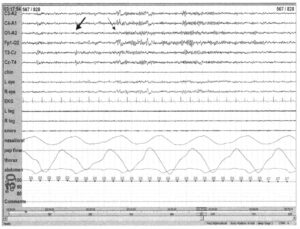
Пробуждения классифицируются в зависимости от изменений на ЭЭГ. AASM опубликовала правила для классификации пробуждений. Пробуждение характеризуют внезапное изменение частоты ЭЭГ, включая θ-, α-волны, а также частоты более 16 Гц (но не веретена). Пробуждение должно удовлетворять следующим 12 правилам:
- Пациент должен находиться в бодрствующем состоянии минимум 10 с для того, чтобы событие было классифицировано как пробуждение.
- Между двумя пробуждениями должно быть минимум 10 с сна.
- Изменение частоты ЭЭГ должно продолжаться не менее 3 с (известно, как «правило 3 секунд»),
- Пробуждение из non-REM-сна может наступать без регистрации усиления активности на ЭМГ.
- Пробуждение из REM-сна должно сопровождаться регистрацией повышения активности на ЭМГ.
- Регистрация активности на ЭМГ — недостаточный критерий факта пробуждения.
- Дельта-волны, К-комплексы или артефакты не включаются в «правило 3 с.
- Пауза в записи может включаться в период пробуждений, если пробуждение следует сразу за ней (это правило относится к записи на бумаге).
- Смежные изменения на ЭЭГ и ЭМГ не складываются для достижения критерия длительности 3 с.
- Включения a-активности в процесс сна для критерия пробуждения должны составлять не менее 3 с.
- Переходы от одной фазы сна к другой не могут рассматриваться как пробуждения.
- Если пробуждения возникают на фоне апноэ/гипопноэ, храпа или движений ног, они классифицируются как относящиеся к данным эпизодам. Если явной причины установить не удается, пробуждения относятся к необъяснимым. В примере на Рис. 31 зарегистрирована явная смена частоты на а-ритм длительностью около 10 с (стрелка). Пробуждению предшествует II стадия сна длительностью минимум 10 с (толстая стрелка). Так как пробуждение не сопровождается ни дыхательными движениями, ни движениями ног, оно относится к необъяснимым пробуждениям.
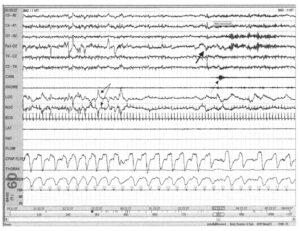
на что указывают быстрые движения глаз (тонкая стрелка). После этого следует пробуждение, о чем свидетельствует увеличение частоты ЭЭГ (толстая стрелка) и усиление активности на ЭМГ с подбородка (пунктирная стрелка)
Как отмечалось ранее, пробуждения из REM-сна должны сопровождаться регистрацией активности на ЭМГ, в то время как пробуждениям из стадии non-REM-сна не обязательно сопутствует одновременное усиление активности на ЭМГ. Следует помнить, что усиление активности на ЭМГ без изменений на ЭЭГ не может рассматриваться как пробуждение вне зависимости от стадии сна.
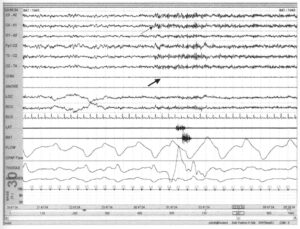
В критериях AASM подчеркивается, что пробуждения из стадии REM-сна должны сопровождаться не только скачком частот ЭЭГ, но и усилением активности на ЭМГ. На Рис. 33 присутствует отчетливый сдвиг частот ЭЭГ (тонкая стрелка), но нет одновременного усиления активности на ЭМГ (толстая стрелка). Поэтому данное событие не может рассматриваться как пробуждение.
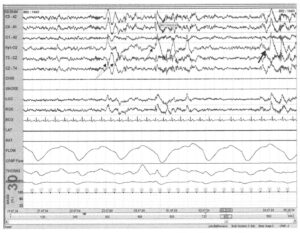
со II стадии сна в середине записи, проявляющееся как повышение частот на ЭЭГ (тонкая стрелка). Появление К-комплексов (пунктирная стрелка) не рассматривается как пробуждение
Интервал между двумя последовательными пробуждениями должен составлять минимум 10 с. Кроме того, δ-волны и К-комплексы не должны учитываться по «правилу 3 секунд». В конце записи регистрируется дополнительный эпизод учащения частот ЭЭГ (толстая стрелка). Эпизод соответствует «правилу 3 секунд»; однако длительность сна между двумя событиями составляет всего 8 с, следовательно второе событие не рассматривается как пробуждение.
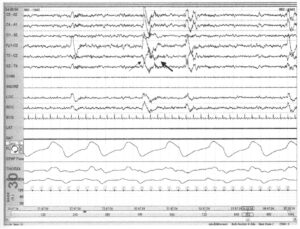
с К-комплексом (тонкая стрелка) и последующим сдвигом частоты ЭЭГ (толстая стрелка), которые не соответствуют критериям пробуждения
Для отнесения события к пробуждению временной интервал сдвига частот на ЭЭГ должен составлять минимум 3 с. Если артефакты, δ-волны или К-комплексы возникают до сдвига частот на ЭЭГ, они не засчитываются согласно «правилу 3 секунд». На Рис. 35 сдвиг частот на ЭЭГ длится менее 3 с, поэтому событие не может рассматриваться как пробуждение.
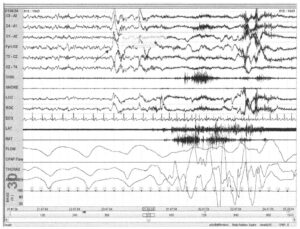
демонстрирующая пробуждение примерно на 10-й секунде (стрелка) длительностью >15 с
Если состояние бодрствования длится минимум 30 с, оно относится к бодрствованию. На практике, если более 15 с записи относятся к состоянию бодрствования, целая запись расценивается как стадия W, или бодрствование.
ПЕРИОДИЧЕСКИЕ ДВИЖЕНИЯ КОНЕЧНОСТЕЙ
Движения, регистрируемые с электродов ног и реже — рук, могут присутствовать во сне в норме, но могут возникать при нарушениях дыхания. Возникая во сне, они могут вызывать его расстройства.
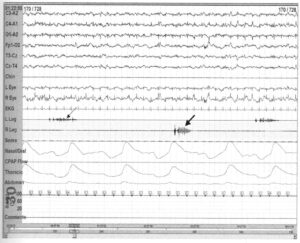
демонстрирующая периодические движения ног во сне, возникающие несинхронно в левой (тонкая стрелка) и правой (толстая стрелка) ногах. Первое движение (тонкая стрелка) длится около 3 с, а через 11 с наступает второе движение (толстая стрелка)
Периодические движения ног во сне (PLMS — от англ. Periodic Limb Movement in Sleep) регистрируются во сне с помощью двух чашечковых электродов, помещенных на расстоянии 2—4 см от передней большеберцовой мышцы на обеих ногах. Сигналы с каждой ноги передаются по отдельному каналу. Большинство периодических движений заключается в дорсальном сгибании большого пальца, но иногда могут быть связаны с дорсальным тгибанием щиколотки и сгибанием колена.
Иногда регистрируются схожие движения рук. Эти движения стереотипичны и могут продолжаться в течение длительного периода. Характерна асинхронность. Для дифференциации от мышечных сокращений и спонтанных движений AASM опубликовала рекомендации для отнесения события к периодическому движению ног во сне. Для начала учета события необходимо как минимум пять движений в серии. Длительность каждого движения должна составлять 0,5-5,0 с, а пауза между ними может длиться от 5 до 90 с.
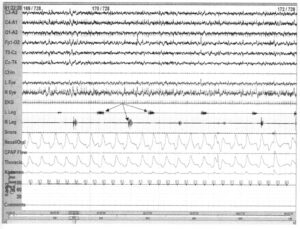
Характерна периодичность — каждое событие разделено 7-11-секундной паузой (стрелки)
Разграничивающие периодические движения ног во сне паузы, периодичность движений обусловливают предпочтительность ихрегистрации на длительной записи (например, 2-минутной). Рис. 37, 38 относятся к одному пациенту.
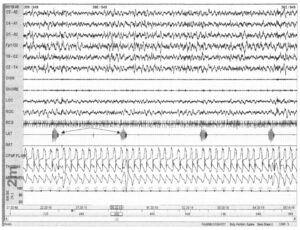
возникающие только в левой ноге с интервалами 25-30 с (стрелки)
Запись движений ног во сне должна осуществляться с электродов на передней поверхности большеберцовых мышц обеих ног, как обсуждалось выше. Смысл этого заключается в том, что движения ног во сне иногда возникают лишь с одной стороны и не могут быть зарегистрированы одной лишь односторонней записью.
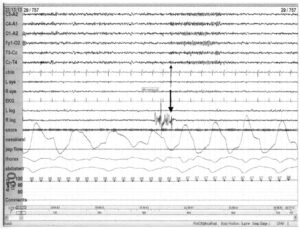
сопровождающимися пробуждением (тонкая стрелка), в конечной фазе движений ног (толстая стрелка)
Движения ног часто возникают при пробуждении или во время бодрствования. AAMS предложила правила для классификации движений ног, сопровождающихся пробуждениями. Пробуждение (сдвиг частоты на ЭЭГ длительностью минимум 3 с) может возникать одновременно или через 1—2 с после завершения движений ног.
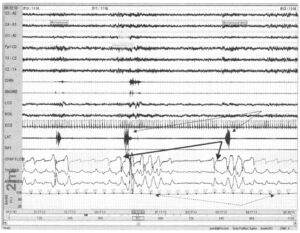
Последние два движения ног (тонкая стрелка) возникли в конце гипопноэ и обструктивного апноэ (толстая стрелка). Дыхательные события также связаны с падением насыщения крови кислородом (пунктирная стрелка)
Периодические движения могут сопровождать апноэ или гипопноэ, часто в конце дыхательного события. AASM рекомендует классифицировать такие движения как связанные с дыхательными событиями. Иногда дыхательные события прерываются движением или пробуждением. В таком случае сложно определить, наступило ли пробуждение вследствие дыхательного события или движения ног, и в определении первопричины врач должен полагаться на клинический анамнез. Если дыхательные события и движения ног во сне присутствуют у одного пациента, дыхательные события часто подлежат лечению в первую очередь.
СЕРДЕЧНЫЕ АРИТМИИ
Во время записи сна могут возникать аритмии, отражающие изменения частоты сердечных сокращений или ритма сердца. Тяжелые апноэ или нарушения дыхания могут вести к гипоксии, что вызывает изменения на электрокардиограмме.
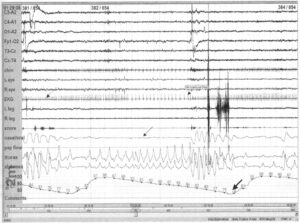
на фоне длительного обструктивного апноэ (тонкая стрелка), вызывающего значительное снижение насыщения крови кислородом (толстая стрелка). До начала апноэ частота сердечных сокращений составляет около 100 ударов в минуту (пунктирная стрелка), затем она замедляется до примерно 50 ударов в минуту к концу эпизода апноэ (точечная стрелка)
Нередко во время сна регистрируются частота сердечных сокращений в норме, изменения ритма и аритмия вследствие дисбаланса между симпатическим и парасимпатическим тонусом. Самыми частыми вариантами являются тяжелая синусная брадикардия, атриовентрикулярная блокада и остановка синусного узла. Предполагается, что эти аритмии провоцирует гипоксия во время апноэ. Во время полисомнографии используется только один канал ЭКГ; если регистрируются значительные отклонения, необходима 12-канальная ЭКГ.
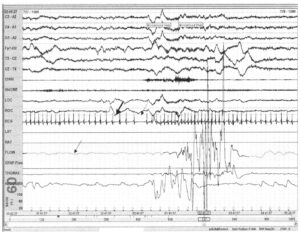
с брадиаритмией и паузой в деятельности синусного узла на фоне продолжительного обструктивного апноэ (тонкая стрелка), сопровождающегося брадиаритмией (толстая стрелка). Канал, регистрирующий насыщение крови кислородом, вышел из строя
Как отмечалось ранее, при обструктивном апноэ часто возникают брадиаритмии. В тяжелых случаях могут возникать паузы в деятельности синусного узла. Особенно это характерно для стадии REM-сна вследствие повышенного парасимпатического тонуса, вызывающего дальнейшее замедление частоты сердечных сокращений. В первой половине эпизода пациент находится в стадии REM-сна, о чем свидетельствуют быстрые движения глаз. В конце эпизода апноэ возникает пауза в деятельности синусного узла длительностью почти 3 с (пунктирная стрелка). После завершения эпизода апноэ возникает компенсаторная тахикардия (точечная стрелка) и пробуждение.
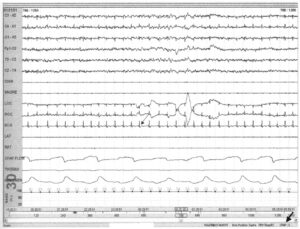
(тот же пациент, что и в предыдущем примере), демонстрирующая купирование брадиаритмии и синусных пауз (тонкая стрелка) с помощью аппарата СРАР с давлением 11 см вод. ст. (толстая стрелка)
Брадиаритмии и синусовые паузы, возникающие на фоне обструктивного апноэ во сне, часто эффективно поддаются лечению с помощью аппарата СРАР. До установки постоянного водителя сердечного ритма при брадиаритмиях необходимо учесть обструктивное апноэ во сне, а при его наличии пробовать лечение с помощью СРАР.
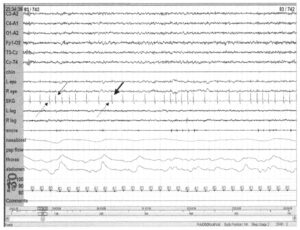
Частота сердечных сокращений колеблется между 120 (тонкая стрелка) и 85 (толстая стрелка) в минуту. Наличие зубцов Р (пунктирная стрелка) позволяет отнести это событие к синусовой аритмии
Синусовая аритмия — распространенное нарушение ритма во сне. Она может сопровождаться или не сопровождаться дыхательными событиями. Может возникать и у здоровых лиц со снижением частоты сердечных сокращений до 40 ударов в минуту. Необходимо также учитывать синусные паузы длительностью до 2 с.
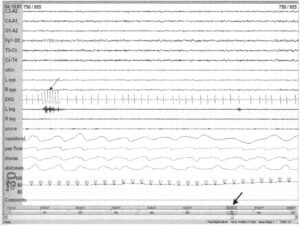
Динамика желудочковых аритмий во сне — дискуссионная проблема. Чаще всего они возникают в ранние утренние часы, иногда без апноэ или снижения насыщения крови кислородом. Предполагается, что внезапная сердечная смерть во сне, чаще наблюдаемая в ранние утренние часы, — следствие желудочковых аритмий. Запись выше выполнена у пациента с ишемической болезнью сердца и обструктивным апноэ во сне, зарегистрирована вентрикулярная тахикардия с 7 сокращениями (тонкая стрелка). Аритмия возникла в 4.15 утра (толстая стрелка). Значительные дыхательные нарушения не зарегистрированы.
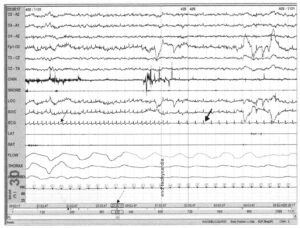
частотой сердечных сокращений около 180 ударов в минуту (тонкая стрелка), которая заканчивается к середине записи и переходит в нормальный синусовый ритм с частотой 85 ударов в минуту (толстая стрелка)
Наджелудочковые тахикардии имеют два пика в течение суток — между 6 и 12 часами дня и между 18 и 24 часами ночи. Считается, что второй пик — следствие изменения вегетативного тонуса. Во время записи аритмии регистрировалось время начала эпизода, которое составляло 23.35 (пунктирная стрелка).
ЭПИЛЕПТИЧЕСКИЕ ПРИСТУПЫ
Причиной ночных эпизодов могут быть эпилептические судороги. Эпилептиформные потенциалы могут отражаться во время полисомнографии на ЭЭГ, хотя дифференциация патологических потенциалов от артефактов заслуживает специального обсуждения. Если подозреваются эпилептические судороги, может быть полезно использование дополнительных отведений.
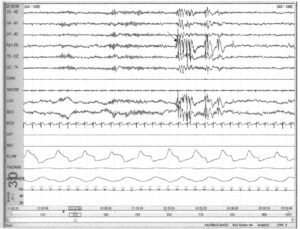
Регистрация спайков на 30-секундных записях полисомнографии представляется затруднительной, поскольку в виде спайков могут проявляться артефакты. При ограниченном «еле электродов ЭЭГ затруднена и точная локализация. Если полисомнография позволяет дозревать наличие спайков, запись необходимо рассматривать в 10-секундных эпохах.
Если спайки на 10-секундной записи являются эпилептиформными, не следует пытаться их локализовать при малом числе электродов. Эффективнее назначить стандартную ЭЭГ. Если у пациента, которому проводится полисомнография, имеется высокая вероятность эпилепсии, это следует учитывать, используя полный набор электродов для получения 18-канальной записи ЭЭГ во время полисомнографии. В рассматриваемом случае эпилепсия в анамнезе не отмечена, но острые потенциалы (стрелка) регистрируются в большом количестве. На основании своей морфологии они увеличивают вероятность эпилептиформных потенциалов и далее рассматриваются в 10-секундных эпохах (см. следующий пример).
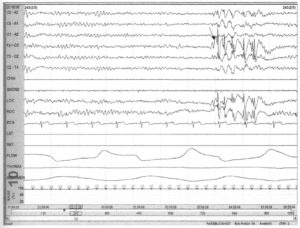
Спайки, представленнве в предыдущем примере, рассмотрены в 10-секундном интервале эпохи. Их морфология может быть более достоверно представлена как «пик-волна» стрелка), но локализацию определить невозможно. Создается впечатлениа, что максимальная амплитуда приходится на отведение Fpl-02; однако скорее всего это объясняется тем, -то отведение имеет самое большое расстояние между электродами. Пик-волна также регистрируются на ЭОГ. Так как эти потенциалы синфазны, они не вызваны движениями глаз. Пациенту была выполнена ЭЭГ с 21 каналом на фоне депривации сна, через несколько дней после проведения полисомнографии зарегистрированы множественные генерализованные полиспайк-волновые разряды.
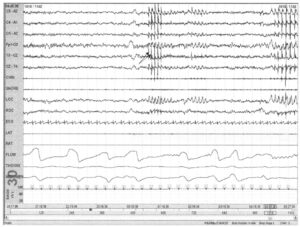
Спайки на полисомнографии могут представлять сложность при дифференциации от артефактов, если используется 30-секундная запись и ограниченное число отведений ЭЭГ. Алгоритмы, описанные ранее, могут помочь дифференцировать эпилептиформные потенциалы от других явлений. На Рис. 50 зарегистрированы частые вспышки из разрядов 3—4 Гц (стрелки), особенно во время поверхностного сна.
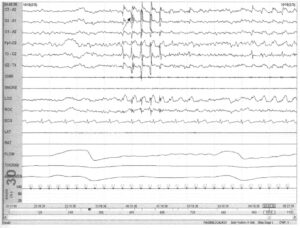
Изменение скорости ленты до 10 с на регистрацию эпохи помогает оценить морфологию разряда спайков. В данном случае представлены средние 10 с из предыдущей записи. Разряды имеют морфологию множественных спайков (стрелка) и представляются эпилептиформными. Однако после полисомнографии с эпилептиформными изменениями следует выполнить ЭЭГ, которая бы подтверждала эпилептиформные разряды.
РАЗНООБРАЗИЕ ПРОЧИХ РЕЗУЛЬТАТОВ ПСГ
Из полисомнографии можно почерпнуть множество других сведений. Некоторые из них имеют диагностическое значение, некоторые нет. В любом случае они могут способствовать дальнейшей диагностике.
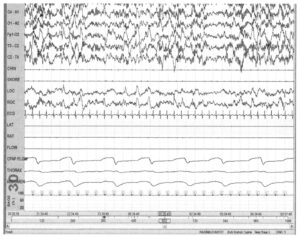
Видно, что α-активность перекрывает δ-волны (стрелка)
В фазе non-REM-сна во время α-δ-активности часто регистрируют α-частоты. Распространенность α-активности выше, чем при обычном α-ритме, частотный диапазон — ниже. Сопутствующие сонные веретена, К-комплексы и δ-волны позволяют сделать вывод об истинной стадии сна. Исследования, проведенные ранее, показали, что такая активность возникает у пациентов с хроническими болевыми синдромами, фибромиалгией и на фоне невосстанавливающего сна. Однако позже связь между этими нарушениями и активностью α-δ-сна была была признана дискуссионной. Автор книги на практике детально представляет подобные эпизоды, не придавая им клинического значения.
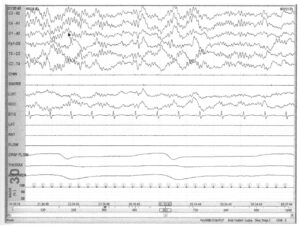
детализирующая первые 10 с из предыдущего примера
Эпизод регистрируется со скоростью ленты 30 мм/с. Четко видна активность с частотой 10 Гц, наложенная на медленные δ-волны (стрелка). Если a-частоты присутствуют в фазе non-REM-сна, часто полезно изменить скорость ленты до значения 30 мм/с для лучшей визуализации разнообразия частот и правильной классификации стадии сна. Зарегистрированная δ-активность позволяет определить III стадию сна.
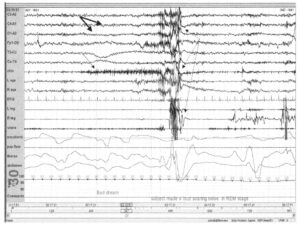
демонстрирующая повышение активности ЭМГ во время стадии REM-сна со значительной тонической активностью на ЭМГ (тонкая стрелка) в области канала подбородка. Фаза REM-сна на этой записи проявляется низкоамплитудной активностью на ЭЭГ смешанной частоты (толстая стрелка)
Фаза REM-сна характерна мышечной атонией. На полисомнографии она проявляется самой низкой активностью ЭМГ подбородка по сравнению со всеми другими стадиями сна. Расстройства REM-сна возникают вследствие отсутствия на этой фазы мышечной атонии, что отражается, в свою очередь, ростом фазовой и тонической активности на ЭМГ во время фазы REM-сна. Вскоре после регистрации активности на ЭМГ у пациента возникают эпизоды криков и движений, регистрируемы врачом. В данном случае они отражены как артефакт ЭМГ (пунктирные стрелки). Непосредственно после этого эпизода пациент снова засыпает.
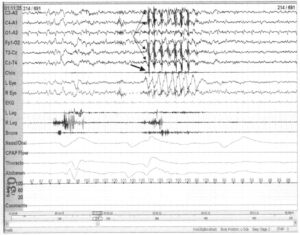
Бруксизм может возникать в фазах non-REM-сна и REM-сна. На полисомнографии он проявляется как вспышки ЭМГ-активности, лучше отражаемые на височных или ушных отведениях вследствие их расположения относительно челюсти. Расположенные под нижней челюстью электроды ЭМГ не фиксируют эти всплески активности так же хорошо, как височные электроды. Активность ЭМГ, связанная с бруксизмом, имеет частоту 1 Гц, а каждая вспышка длится не менее 5 с. Жевательные артефакты могут проявляться сходным образом, однако они не возникают во сне и продолжительность их больше, чем при бруксизме. В представленном примере вспышки активности на ЭМГ лучше всего видны в височных и ушных отведениях (тонкие стрелки). Существенно, что пациент находится на II стадии сна, а частота вспышек активности на ЭМГ составляет примерно 1 Гц, что позволяет ассоциировать их с бруксизмом. В области подбородочного отведения ЭМГ никакой активности не зарегистрировано (жирная стрелка).
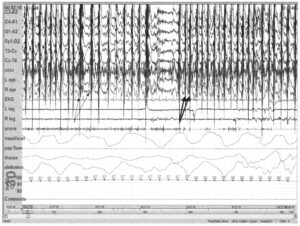
Существенно, что частота артефакта колеблется от 1 в секунду (тонкие стрелки) до около 2 в секунду (толстые стрелки)
Жевание ведет к появлению артефактов ЭМГ на электродах ЭЭГ. Как и в случае бруксизма, эта активность лучше всего по отведениям в височных и ушных областях вследствие близости к челюсти. В таком случае должны быть задействованы все электроды. Во время жевания пациент бодрствует; вследствие обширного распространения природы артефакта интерпретация ЭЭГ ззатруднена. Частота артефакта более вариабельна, чем в случае бруксизма. В этом примере высокоамплитудный артефакт на ЭМГ виден во всех отведениях ЭЭГ, а также в отведениях ЭМГ подбородка и ЭОГ. Пациент бодрствует (регистрируется видеонаблюдением), вывод на основе ЭЭГ затруднен.
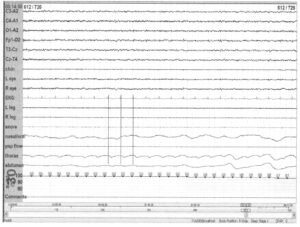
в грудном отведении. Природа этого артефакта подтверждается синхронной записью ЭКГ (линии)
Баллистокардиографические артефакты возникают, если электроды приводятся в движение пульсацией сердца или сосудов. В результате такой артефакт всегда синхронизируется с ритмом сердца. Баллистокардиографический артефакт может присутствовать в любом отведении, но особенно часто наблюдается в отведениях ЭЭГ. Вероятность подобной регистрации наиболее велика, если электроды помещаются на или вблизи кровеносных сосудов. Грудные и брюшные отведения для регистрации дыхательных усилий также могут отражать баллистокардиографические артефакты вследствие пульсации сердца и аорты. Появление артефактов не следует путать с результатом дыхательных усилиями, так как частота движений превышает таковую при дыхании.
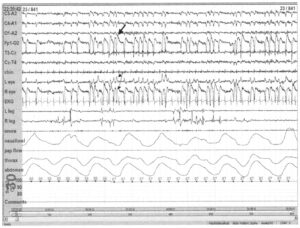
Глаз представляет собой электрический диполь, при этом роговица — положительный полюс по отношению к сетчатке, отрицательному полюсу. При движениях глаз электрические разряды регистрируются не только на ЭОГ, но и фиксируются располагающимися вблизи отведениями ЭЭГ (например, Fpl). В данном примере о пробуждении свидетельствуют частые моргания глаз. Они вызывают противофазные отклонения глазных век (тонкие стрелки). В отведении Fpl—02 также присутствуют высокоамплитудные разряды (толстая стрелка). Зарегистрированные разряды указывает на их происхождение не из головного мозга, но вследствие движений глаз, близко к которым располагается электрод Fpl.
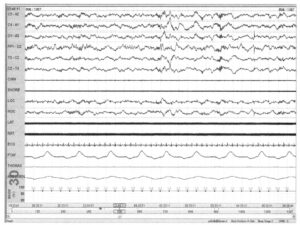
Если электроды закреплены неплотно они могут смещаться в ходе функционорования.
Это вызывает различие их характеристик, прежде всего электрического сопротивления двух электродов, и нарушает коэффициент ослабления синфазного сигнала дифференциального усилителя. В результате в отведениях наводится электрический шум частотой 60 Гц (50 Гц для РФ или Европы) или иной шум. В данном примере частые движения ног привели к небольшому смешению одного электрода на каждой ноге. Нарушение контакта электрода с кожей привело к разнице сопротивлений электродов и появлению артефактов частотой 60 Гц в отведениях ног. Запись дальнейших движений ног не вполне достоверна вследствие наличия артефакта.
МНОЖЕСТВЕННЫЙ ТЕСТ ЛАТЕНТНОСТИ КО СНУ
Множественный тест латентности ко сну (МТЛС) — это дневное исследование сна, во время которого пациент проходит короткие периоды дневного сна через четко установленные интервалы для прояснения жалоб о выраженной дневной сонливости. Этот тест дополняет ночную полисомнографию для установления точного диагноза, необходимого для соответствующего лечения.
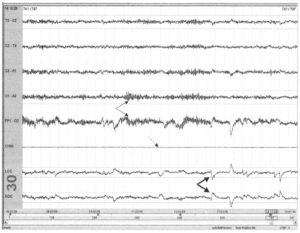
демонстрирующая бодрствование с α-активностыо в области затылочного отведения (тонкие стрелки) и быстрыми движениями глаз (толстые стрелки). Для ЭМГ подбородка (пунктирная стрелка) характерна большая амплитуда по сравнению с периодом засыпания пациента
Множественный тест латентности ко сну (МТЛС) — дневное исследование сна из нескольких коротких эпизодов сна несколько раз в день. Первый эпизод начинается через 2 часа после пробуждения от ночного сна. Пациента просят заснуть. Если сон не наступает, тест прекращается через 20 минут; если сон наступает, пациент спит 15 минут. Процедура повторяется с 2-часовыми интервалами 4—5 раз в день. Наступление сна регистрируется по 30-секундным записям каждой стадии сна. Для каждого дневного засыпания регистрируется латентность сна и при наступлении — фаза REM-сна. Подсчитывается средняя латентность сна всех засыпаний и число засыпаний с фазой REM-сна, которое называется «периодами REM-сна во время засыпания» (SOREMP). Отведения для МТЛС отличаются от таковых при полисомнографии. Обычно используются только отведения ЭЭГ, ЭМГ подбородка и ЭОГ в отсутствие дыхательных мониторов и ЭМГ ног.
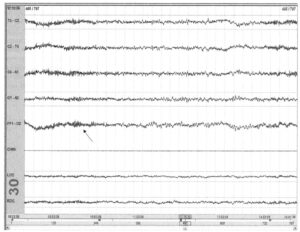
демонстрирующая начало сна
Как отмечалось ранее, засыпание на МТЛС характеризуется первой эпохой любой стадии сна. Обычно это I стадия сна, проявляющаяся исчезновением α-ритма и медленными движениями глаз. Средняя латентность сна менее 5 минут (некоторые исследователи используют порог 8 минут) свидетельствует о патологической гиперсомнолентности, в то время как интервал более 10 минут рассматривается как норма; интервал между 5 и 10 минутами — как сомнительный. На Рис. 61, на 7-й секунде зарегистрировано исчезновение α-активности (стрелка). Так как более 15 с записи относятся к I стадии сна, то вся запись классифицируется как засыпание. Для расчета латентности сна используется разница во времени между выключением света и засыпанием.
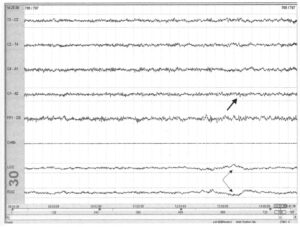
с медленными плавающими движениями глаз (тонкие стрелки) и смешанной частотой активности на ЭЭГ (толстая стрелка)
Характеристики I стадии сна на МТЛС такие же, как и на полисомнографии. Кроме исчезновения α-ритма, появляются медленные плавающие движения глаз со смешанной частотой от 2 до 7 Гц, а в завершение — вертекс-потенциалы.
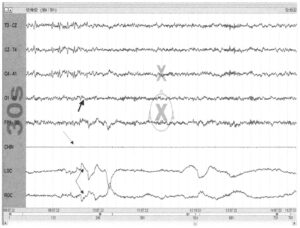
с периодами REM-сна во время засыпания
Для каждого периода сна во время МТЛС, кроме латентности засыпания, необходимо также регистрировать наступление REM-сна. Число засыпаний с REM-сном должно подсчитываться. Если REM-сон возникает в двух или более засыпаниях, то можно предположить нарколепсию. Средняя латентность сна при нарколепсии составляет менее 5 минут. На Рис. 63 на 7-й секунде начинаются быстрые движения глаз (тонкие стрелки). Одновременно частота ЭЭГ становится смешанной (толстая стрелка), что характерно для фазы REM-сна. ЭМГ подбородка меньше по сравнению с остатком записи (пунктирная стрелка). Эта запись дневного сна относится к REM-сну во время засыпания.
ДОПОЛНИТЕЛЬНАЯ БИБЛИОГРАФИЯ
- AASM. Sleep-related breathing disorders in adults: recommendations for syndrome definition and measurement techniques in clinical research. The Report of an American Academy of Sleep Medicine Task Force. Sleep. 199; 22 (5): 667—689.
- Arand D., Bonnet M., Hurwitz T, etal. The clinical use ofthe MSLT and MWT. Sleep. 2005; 8(1): 123-144.
- ASDA. EEG arousals: scoring rules and examples: a preliminary report from the Sleep Disorders Atlas Task Force of the American Sleep Disorders Association. Sleep. 1992; 15 (2): 173-184.
- ASDA. Recording and scoring leg movements. The Atlas Task Force. Sleep. 1993; 16 (8): 748—759.
- Berry R.B., Geyer J.D., Carney P.R. Introduction to sleep and sleep monitoring — the basics. In: Carney P.R., Berry R.B., Geyer J.D., eds. Clinical Sleep Disorders. Lippincott Williams & Wilkins, Philadelphia, 2005: 3-26.
- Carskadon M.A., Dement W.C., Mitler M.M., et al. Guidelines for the multiple sleep latency test (MSLT): a standard measure of sleepiness. Sleep. 1986; 9 (4): 519-524.
- Gillis A. M., Flemons W.W. Cardiac arrhythmias during sleep. In: Kryger M.H., Roth T., Dement W.C., eds. Principles and Practice of Sleep Medicine. 2nd ed. Saunders, London, 1994; 847-860.
- Littner M.R., Kushida C., Wise M., et al. Practice parameters for clinical use of the multiple sleep latency test and the maintenance of wakefulness test. Sleep. 2005; 28 (1): 113-121.
- Mitler M.M., Poceta S., Bigby B.G. Sleep scoring technique. In: Chokroverty S., ed. Sleep Disorders Medicine: Basic Science, Technical Considerations, and Clinical Aspects. 2nd ed. Butterworth Heinemann, Boston, 1999: 245-262.
- Parisi R.A. Respiration and respiratory function: Technique of recording and evaluation. In: Chokroverty S., ed. Sleep Disorders Medicine: Basic Science, Technical Considerations, and Clinical Aspects. 2nd ed. Butterworth Heinemann, Boston, 1999: 215-221.
- Radtke R.A. Sleep disorders: laboratory evaluation. In: Ebersole J.S., Pedley T.A., eds. Current Practice of Clinical Electroencephalography. 3rd ed. Lippincott Williams & Wilkins, Philadelphia, 2003: 803-832.
- Rechtschaffen A., Kales A., eds. A manual of standardized terminology, techniques and scoring system for sleep stages of human subjects. Los Angeles, UCLA Brain Information Service/Brain Research Institute, 1968.
- Shamsuzzaman A.S., Gersh B.J., Somers V.K. Obstructive sleep apnea: implications for cardiac and vascular disease. J.A. MA 2003; 290(14): 1906—1914.
- Shepard J.W.J. (1991). AtlasofSleep Medicine. Futura, Mount Kisco, NY, 1991.
- Wittig R.M., Zorick F.J., Blumer D. Disturbed sleep in patients complaining of chronic pain. J. Nerv Ment Dis 1982; 170 (7): 429-431.